|
|
გიგანტურ-უჯრედული არტერიიტი Giant-cell arteritis – GCA გიორგი გეგელაშვილი
გიგანტურ-უჯრედული არტერიიტი სისტემური ავადმყოფობაა, უპირატესად იწვევს აორტის კრანიული ტოტების საშუალო და დიდი კალიბრის სისხლძარღვების ანთებას – ვასკულიტს. ავადმყოფობის სახელწოდება უკავშირდება სისხლძარღვის მიკროსკოპიული შესწავლის დროს ნანახ უჩვეულოდ დიდ, “გიგანტური” ზომის ანთებით უჯრედებს. მათი აღმოჩენა შესაძლებელია საფეთქლიდან აღებულ ქსოვილის ანათალში (ბიოფსიურ მასალაში). თავის ტკივილი ძლიერდება ღეჭვის და საფეთქელზე ზეწოლის დროს, სიცივეში, ღამით. ავადმყოფობა ხშირად შეუღლებულია მხრის სარტყლის, კისრის და მენჯის კუნთების “რევმატიულ ტკივილთან”. იმატებს ერითროციტების დალექვის სიჩქარე (ედს-ი) და C-რეაქტიული პროტეინი (CRP). ძირითადად გვხვდება 50-60 წლის ასაკის ზემოთ, უფრო მეტად ქალებში. ხშირია დიაგნოზური შეცდომები.
გიგანტურ-უჯრედული არტერიიტი არაიშვიათად ვრცელდება მხედველობის ნერვის სისხლძარღვებზე და იწვევს იშემიურ ნევრიტს, ზოგჯერ სიბრმავესაც (!). შორსწასულ შემთხვევებში შეიძლება დაზიანდეს აორტა. აორტიტის შედეგად შეიძლება განვითარდეს აორტის განშრევება ან ანევრიზმა.[1] თავის ტკივილი იხსნება სტეროიდების (პრედნიზოლონი) დიდი დოზებით მკურნალობის დაწყებიდან 3 დღეში. არაეფექტიანია ჩვეულებრივი ანთების საწინააღმდეგო პრეპარატები. გიგანტურ-უჯრედული არტერიიტი – GCA და რევმატულ პოლიმიალგია – polymyalgia rheumatica ერთად აღებული ხანგრძლივი გლუკოკორტკიოიდული თერაპიის დანიშვნის ერთერთი ყველაზე გავრცელებული მიზეზია სამკურნალო პრაქტიკაში. [2]
დიდი კალიბრის სისხლძარღვების დაზიანებით მიმდინარე ავადმყოფობები Behçet's syndrome Polymyalgia rheumatica Takayasu's arteritis Giant-cell arteritis – GCA საშუალო კალიბრის სისხლძარღვების დაზიანებით მიმდინარე ავადმყოფობები Buerger's disease Cutaneous vasculitis Kawasaki disease Polyarteritis nodosa მცირე კალიბრის სისხლძარღვების დაზიანებით მიმდინარე ავადმყოფობები Churg–Strauss syndrome Cutaneous vasculitis Henoch–Schönlein purpura Microscopic polyangiitis Wegener's granulomatosis
ავადმყოფობა, ჩვეულებრივ, იწყება 50 წლის შემდეგ (დაწყების საშუალო ასაკი 70-75 წელია). ავადობა იზრდება ხანდაზმულობის კვალდაკვალ. ეპიდემიოლოგიური მონაცემები განსხვავებულადაა წარმოდგენილი სხვადასხვა ქვეყნებში. ხშირად იგი დამოკიდებულია სიცოცხლის საშუალო ხანგრძლივობაზე. ავადობა – ახალი შემთხვევების ყოველწლიური რაოდენობა 50 წელზე ხანდაზმულ ყოველ 100,000 სულ მოსახლეზე 5,1-17,4 – აშშ 22 – დიდი ბრიტანეთი 23.3-33.6 – სკანდინავიის ქვეყნები 29 – საშუალოდ ევროპაში 1-წლიანი გავრცელება 50 წელზე ხანდაზმულ ყოველ 100,000 სულ მოსახლეზე 133 – აშშ სიკვდილობა – 2% გენდერული განსხვავება – ქალი:მამაკაცი = 3.7:1 რასობრივი განსხვავება – დადგენილი არ არის.
1890 წ – პირველი კლინიკური დახასიათება [Hutchinson] 1932 წ – ჰისტოპათოლოგიური და სრულყოფილი კლინიკური დახასიათება [Horton] 1938 წ – სტეროიდების ეფექტურობის გამოვლენა [Jennings, Birkhead]
საფეთქლის არტერიიტი" – temporal arteritis "კრანიული არტერიიტი" – cranial arteritis "ჰორტონის ავადმყოფობა" – Horton's disease
კლინიკური ნიშნები
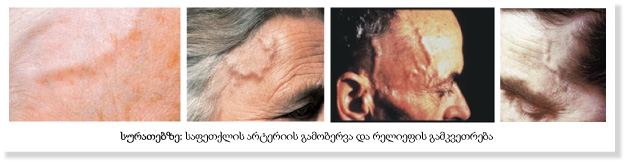
თავის ტკივილი (>60%) [3] მწვავედ დაწყებული, მფეთქავი, ძლიერი, საფეთქელი, კეფა (იშვიათად არ ლოკალიზდება) სისტემური ანთებითი რეაქცია (>50%) ტემპერატურის მომატება ავად ყოფნის განცდა ("ცუდად ყოფნა"), დეპრესია სისუსტე, დაღლილობა უმადობა, წონაში კლება ძლიერი ოფლიანობა ანთებითი მარკერების მომატება ანემია სკალპის სიმპტომები და ნიშნები სკალპის დაჭიმულობა შეინიშნება პალპაციის დროს სკალპის მგრძნობელობის მომატება შეინიშნება პალპაციის დროს სკალპის ტკივილი აღმოცენდება ან ძლიერდება თმებზე ხელის უბრალო შეხების ან დავრცხნის დროს შორსწასულ შემთხვევებში შესაძლებელია სკალპის დაწყლულება სკალპის ნეკროზი კუნთების ტკივილი ენის და ყბის ტკივილი ყბის ტკივილი იწყება, ძლიერდება ან მცირდება ღეჭვის დროს ტკივილი და შებოჭილობა კისერში, ზედა კიდურებში, მხრებში და მენჯ-ბარძაყის სახსრებში საფეთქლის არტერიის ზერელედ მდებარე ტოტების შესიება დაჭიმულობა პულსაციის შესუსტება ან გაქრობა ნეიროოფთალმოლოგიური გართულებები მხედველობის გაბუნდოვნება გაორება მხედველობის ველის დეფექტი მხედველობის დაქვეითება შორსწასულ შემთხვევებში ჯერ ცალმხრივი, შემდეგ ორმხრივი სიბრმავე სხვა სიმპტომები ხველა ყურებში ხმაური.
[Ramachandran TS, 2012] [4] ტკივილი თავის ტკივილი – 72% (საწყის ეტაპზე – 33%) გავრცელებული ტკივილი – 58% (საწყის ეტაპზე – 25%) კისერი, ტორსი, მხრები, polymyalgia rheumatica ყბის ტკივილი – 40% (საწყის ეტაპზე – 4%) კაროტიდინია – 15% ყელის ტკივილი – 11% ქვედა კიდურების ტკივილი, კოჭლობა –4 % ენის ტკივილი – 4% ზოგადი ანთებითი მოვლენები სისუსტე, დაღლილობა – 56% (საწყის ეტაპზე – 20%) ტემპერატურის მომატება – 35% (საწყის ეტაპზე – 11%) არასპეციფიკური სიმპტომები ხველა – 17% ენის დაბუჟება – 2% გართულებები მხედველობის დარღვევა გარადამავალი სიბრმავე Amaurosis fugax – 10% (საწყის ეტაპზე – 2%) პერმანენტული სიბრმავე – 8% (საწყის ეტაპზე – 3%) მოციმციმე სკოტომა – 5% გაორება – 2% (ზოგიერთი წყაროს მიხედვით – 14%) ნევროლოგიური გართულებები სისხლის მიმოქცევის გარდამავალი მოშლა–TIA ან ინსულტი – 7% მაჯის გვირაბის სინდრომი – 5% მწვავე იშემიური მონონეიროპათიები – 2% მიელოპათია < 1%.
positive LR ყბის ტკივილი – 4,2 დიპლოპია – 3,4 საფეთქლის არტერიის ფიზიკური ცვლილებები დაკლაკნილობა, "დახორკვლა" – 4,6 გამობერილობა – 4,3 დაჭიმულობა – 2,6
negative LR ნორმალური საფეთქლის არტერია – 0,53 საფეთქლის არტერიის ცვლილებების არარსებობა ექიმის მიერ პაციენტის ფიზიკური ("ფიზიკალური") გასინჯვის (პალპაციის) დროს ნორმალური ედს-ი – 0,2 წყარო: Dagupta B, Hassan N. Giant cell arteritis: recent advances and guidelines for management. Clin Exp Rheumatol 2007;25(Suppl. 44):62_5. ცხრილი: კლინიკური სიმპტომების, ნიშნების და ლაბორატორიული ტესტების გამოვლინების ალბათობა და მგრძნობელობა (სენსიტიურობა) [5]
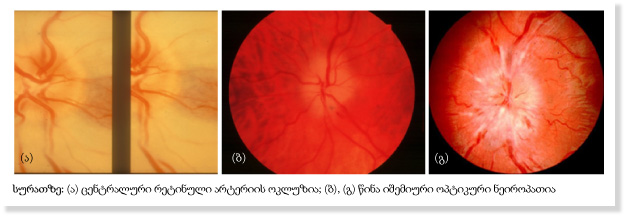
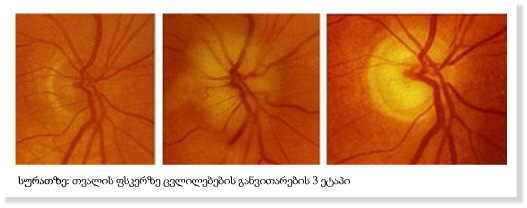
ოფთალმოლოგიური გართულებები გარდმავალი სიბრმავე ერთ თვალში – amaurosis fugax მხედველობის დაქვეითება ცენტრალური რეტინული არტერიის ოკლუზია – CRAO წინა იშემიური ოპტიკური ნეიროპათია – AION მხედველობის ველის დეფექტები
M31.5 – გიგანტურ-უჯრედული არტერიიტი რევმატიულ პოლიმიალგიასთან ერთად Giant cell arteritis with polymyalgia rheumatica M31.6 – სხვა გიგანტურ-უჯრედული არტერიიტი Other giant cell arteritis
შენიშვნა: გიგანტურ-უჯრედული არტერიიტის დიაგნოზის დასასმელად საკმარისია ზ.ა. ხუთი კრიტერიუმიდან დადებითი იყოს სულ მცირე სამი მათგანი.
შემოკლებები – CTD: Connective tissue disease; RA: Rheumatoid arthritis; SLE: Systemic lupus erythematosus.
დიფერენციული დიაგნოზი გიგანტურ-უჯრედული არტერიიტის დიაგნოზის დასმის დროს უნდა გამოირიცხოს არსებული კლინიკური სიმპტომოკომპლექსის შემდეგ ავადმყოფობებთან (მდგომარეობებთან) მიკუთვნება: საძილე არტერიის ათეროსკლეროზულ დაზიანებასთან დაკავშირებული ავადმყოფობები ჯგუფური თავის ტკივილი – Cluster headache გაურკვეველი წარმოშობის ცხელება ცნს–ის გრანულომატოზური ანგიიტი შაკიკი რევმატიული პოლიმიალგია – Polymyalgia rheumatica (ხშირად ერთადაა წარმოდგენილი) რევმატოიდული ართრიტი – Rheumatoid Arthritis ტაკაიასუს არტერიიტი – Takayasu Arteritis სამწვერა ნერვის ნევრალგია ვეგენერის გრანულომატოზი – Wegener Granulomatosis სარყლისებრი სირსველი – Herpes Zoster რინოსინუსიტი (ცხვირის დანამატი წიაღების ანთება) ყურის ავადმყოფობები ქვედა ყბა–საფეთქლის სახსრის სინდრომში შემავალი ავადმყოფობები სერიოზული ინტრაკრანიული ავადმყოფობები რეტროორბიტული და თავის ქალას ფუძის ინფილტრაციული დაზიანებები მხედველობის მწვავე დარღვევის სხვა მიზეზები მაგ., თავის ტვინში სისხლის მიმოქცევის გარდამავალი მოშლა კისრის ზედა მალების პათოლოგია სპონდილოზი და სხვა სხვა ვასკულიტები და შემაერთებელი ქსოვილის ავადმყოფობები.
გამოკვლევები
სისხლის საერთო ანალიზი თრომბოციტოზის სადიაგნოზო მგრძნობელობა (სენსიტიურობა) = 91%, სპეციფიკურობა = 57% [9] ედს–ი ცე–რეაქტიული პროტეინი – CRP ედს-ის და CRP–ს მომატების სადიაგნოზო მგრძნობელობა (სენსიტიურობა) = 88%, სპეციფიკურობა = 98% [10] შარდოვანა ელექტროლიტები ღვიძლის ფუნქციები გულმკერდის რეტგენოგრაფია შარდის ანალიზი სხვა გამოკვლევები გამოკვლევები, რომლებსაც საჭიროდ მიიჩნევს მკურნალი ექიმი პაციენტის გასინჯვის შემდეგ ინდივიდუალურად, რათა გამორიცხოს კონკრეტული მიმიკრიული ავადმყოფობა. ცხრილი: ლაბორატორიული ტესტების ცვლილებები გიგანტურ-უჯრედული არტერიიტის დროს
ავადმყოფობის მართვა
სტეროიდები Prednisone (Prednisolone) გაურთულებელ შემთხვევებში გამოვლენისთანავე: 40-60მგ/დ "პულს-თერაპიის" შემდეგ: 60მგ/დ Methylprednisolone მხედველობის სიმპტომების გამოვლენისთანავე: 500-1000მგ ი/ვ – 3 დღის განმავლობაში ("პულს-თერაპია") ალტერნატიული იმუნოსუპრესორები Azathioprine განსახილველია: Methotrexate, Dapsone, Cyclophosphamide
პრედნიზოლონი 40-60 მგ/დ (<0.75 მგ/კგ) – 4 კვირა ან ვიდრე კლინიკური სიმპტომები არ გაქრება და ლაბორატორიული ტესტები არ მოწესრიგდება ყველაზე მგრძნობიარეა ედს-ი პრედნიზოლონის დღიური დოზის შემცირება 10 მგ-ით 2 კვირაში ერთხელ 20 მგ-მდე დღეში პრედნიზოლონის დღიური დოზის შემცირება 2,5 მგ-ით 2-4 კვირაში ერთხელ 10 მგ-მდე დღეში პრედნიზოლონის დღიური დოზის შემცირება 1 მგ-ით 1-2 თვეში ერთხელ ვიდრე სულ არ მოიხსნება. შენიშვნა: წინამდებარე სქემა ვრცელდება მხოლოდ იმ შემთხვევებზე, თუ ავადმყოფობის მიმდინარეობისას არ შეიმჩნევა "შებრუნება".
პრედნიზოლონის საწყისი დოზა: 40-60მგ/დ რეკოემენდებულია ყოველდღიური მკურნალობა დღე-გამოშვებით მკურნალობა არ იძლევა მხედველობის დარღვევის (სიბრმავის) პრევენციის შესაძლებლობას თავის ტკივილი, როგორც წესი, სწრაფად იხსნება: 1–3 დღეში კორტიკოსტეროიდით მკურნალობის დაწყებიდან მხედველობის პრობლემის გამოვლენისთანავე, დაუყოვნებლივ საჭიროა კორტიკოსტეროიდით "დარტმითი თერაპია" მეთილპრედნიზოლონი 1გ/დ - ი/ვ – 3 დღე ი/ვ თერაპიის შემდეგ პრედნიზოლონი – პ/ო სიბრმავე, როგორც წესი, შეუქცევადია საფეთქლის არტერიის ბიოფსია უნდა გაკეთდეს მაქსიმუმ 10 დღეში პრედნიზოლონით მკურნალობის დაწყებიდან უფრო გვიან აღებულ ანათალში შეიძლება წაიშალოს პათოლოგიური (ჰისტო-მორფოლოგიური) სურათი პრედნიზოლონის საწყისი დოზა უნდა შენარჩუნდეს 1 თვე და ამის შემდეგ შეიძლება დოზის თანდათანობითი შემცირება კლინიკური ნიშნების და ედს–ის მიხედვით პრედნიზოლონის შემცირება უნდა მოხდეს 10-20% -ით 2 კვირაში ერთხელ დასაწყისში: ყოველთვიურად 10 მგ-ით შემცირება ვიდრე დოზა არ გახდება 20-30 მგ/დ დღეში შემდეგ: ყოველთვიურად 5მგ-ით შემცირება ვიდრე დოზა არ გახდება 10-15 მგ/დ შემანარჩუნებელი თერაპია: ყოველთვიურად 1მგ-ით შემცირება კორტიკოსტეროიდით მკურნალობის საშუალო ხანგრძლივობა: 1–2 წელი ავადმყოფობის რეციდივი (რელაფსი) მოსალოდნელია: ჩვეულებრივ, კორტიკოსტეროიდით მკურნალობის შეწყვეტიდან პირველ 18 თვეში თანმხლები მკურნალობა: ასპირინი 81მგ/დ ოსტეოპოროზის პრევენცია: კალციუმი + ვიტამინი D ბისფოსფონატები პეპტიკური წყლულის პრევენცია აუცილებელია კორტიკოსტეროიდით მკურნალობის დაწყებისთანავე ოჯახის (ზოგადი პრაქტიკის) ექიმთან ერთად აუცილებელია კონსულტაციები: რევმატოლოგთან ნევროლოგთან ოფთალმოლოგთან.
ინსულტის და ოფთალმოლოგიური გართულებების პრევენცია ასპირინი (75-81მგ/დ) თუმცა, ამ საკითხზე არსებობს კონფლიქტური (დადებითი [14] და უარყოფითი[15] ) შეხედულებები კუჭ–ნაწლავის დაცვა პროტონის ტუმბოს ინჰიბიტორები ოსტეოპოროზის პრევენცია და მკურნალობა კალციუმის პრეპარატები ვიტამინი D ბისფოსფონატები.
რეკომენდებულია სტეროიდებთან დაკავშირებული გართულებების პრევენცია და მკურნალობა. სტეროიდული გართულებებიდან აღსანიშნავია: შაქრიანი დიაბეტი არტერიული ჰიპერტენზია პერიფერიული შეშუპება სისხლნაჟღენთების განვითარება წონაში მატება ოსტეოპოროზი და ძვლების მოტეხილობა კატარაქტა, გლაუკომა ჰიპერლიპიდემია და ათეროსკლეროზის პროცესის დაჩქარება
სტეროიდებთან დაკავშირებული გართულებების (შაქრიანი დიაბეტი, ჰიპერტენზია, პერიფერიული შეშუპება, წონაში მატება, ოსტეოპოროზი) პრევენცია ტკბილეულის და კალორიების შეზღუდვა სუფრის მარილის შეზღუდვა კალციუმით მდიდარი პროდუქტების მიღება.
[1] Nuenninghoff DM, Hunder GG, Christianson TJH et al. Incidence and predictors of large-artery complication (aortic aneurysm, aortic dissection, and/or large-artery stenosis) in patients with giant cell arteritis. Arthritis Rheum 2003;48:3522_31. [2] Vanhoof J, Declerck K, Geusens P. Prevalence of rheumatic diseases in a rheumatological outpatient practice. Ann Rheum Dis 2002;61:453_5. [3] Gonzalez-Gay MA, Barros S, Lopez-Diaz MJ, Garcia-Porrua C, Sanchez-Andrade A, Llorca J. Giant cell arteritis: disease patterns of clinical presentation in a series of 240 patients. Medicine (Baltimore) 84, 269–276 (2005). [4] http://emedicine.medscape.com/article/1147184-overview [5] Nusser JA, Howard E, Wright D. Clinical inquiries. Which clinical features and lab findings increase the likelihood of temporal arteritis?.J Fam Pract. 2008; 57 (2) :119-120. [6] http://apps.who.int/classifications/icd10/browse/2010/en#/M31.6 [7] Hunder GG, Bloch DA, Michel BA et al. The American College of Rheumatology 1990 criteria for the classification of giant cell arteritis. Arthritis Rheum. 33, 1122–1128 (1990). [8] Dasgupta B, Salvarani C, Schirmer M et al. Developing classification criteria for polymyalgia rheumatica: comparison of views from an expert panel and wider survey. J. Rheumatol. 35, 270–277 (2008). [9] Foroozan R, Danesh-Meyer H, Savino PJ, et al. Thrombocytosis in patients with biopsy-proven giant cell arteritis. Ophthalmology 2002;109:1267-71. [10 ] Hayreh SS, Podhajsky PA, Raman R, et al. Giant cell arteritis: validity and reliability of various diagnostic criteria. Am J Ophthalmol 1997;123:285-96. [11] Proven A, Gabriel SK, Orces C. et al. Glucocorticoid therapy in giant cell arteritis: duration and adverse outcomes. Arthritis Rheum 2003;49:703_8. [12] "შებრუნება"– relapse: რეციდივი, ავადმყოფობის ხელახალი გამწვავება (ნაწილობრივი / მოჩვენებითი გამოჯანმრთელების შემდეგ ან მკურნალობის პერიოდში). [13] S.J. Tepper and D.E. Tepper (eds.), The Cleveland Clinic Manual of Headache Therapy, DOI 10.1007/978-1-4614-0179-7_4, © Springer Science+Business Media, LLC 2011. [14 ] Nesher G, Berkun Y, Mates M, Baras M, Rubinow A, Sonnenblick M. Low-dose aspirin and prevention of cranial ischemic complications in giant cell arteritis. Arthritis Rheum 2004;50:1332_7. [15] Narvaez J, Bernad B, Gomez-Vaquero C et al. Impact of antiplatelet therapy in the development of severe ischemic complications and in the outcome of patients with giant cell arteritis. Clin Exp Rheumatol 2008;26:S57_62.
|
|
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||